

Don d'ovocytes et double donPsychologie
Le recours au don d’ovocytes en pma ou au double don n’est jamais une décision anodine. Même lorsque cette option apparaît comme la plus cohérente sur le plan médical, une question persiste souvent, plus intime, plus silencieuse : suis-je réellement prête ?
Cette interrogation ne concerne pas uniquement la compréhension du protocole ou l’acceptation rationnelle du don. Elle touche à des dimensions profondes : le deuil, l’identité, le rapport au corps, la filiation et la manière dont on se projette comme mère.
Je suis Célia Dauphin, thérapeute spécialisée en PMA et cet article est destiné à aider les femmes à évaluer leur disponibilité émotionnelle face au don, sans injonction, sans précipitation et sans jugement.
Être prête ne signifie pas être sereine face au don d'ovocytes en pma
Une idée fréquente consiste à penser qu’il faudrait être totalement apaisée pour s’engager dans un parcours avec don. Or, cliniquement, cette attente est irréaliste.
Être prête ne veut pas dire ne plus avoir peur, ne plus douter ou ne plus ressentir de tristesse. Cela signifie plutôt être en capacité de faire de la place à ces émotions sans qu’elles envahissent tout l’espace psychique.
Les femmes prêtes au don ne sont pas celles qui n’éprouvent plus rien, mais celles qui peuvent reconnaître leurs ambivalences sans chercher à les nier ou à les forcer.
Le don d’ovocytes implique un renoncement à la transmission génétique maternelle. Ce renoncement constitue un deuil réel, même lorsqu’un projet de grossesse est toujours présent.
La question n’est pas de savoir si ce deuil est complètement fait — il l’est rarement — mais s’il est reconnu et légitimé intérieurement. Lorsque le deuil est nié ou minimisé, il a tendance à se manifester autrement : culpabilité, colère, sentiment d’injustice ou blocages émotionnels.
Être prête au don, c’est souvent avoir commencé à dire : oui, quelque chose est perdu, sans que cette perte annule le désir d’enfant.
La génétique occupe une place variable selon les femmes. Pour certaines, elle est centrale ; pour d’autres, elle l’est moins consciemment.
Il est important de s’interroger honnêtement sur ce point : non pas pour juger la légitimité du don d'ovocytes en pma, mais pour comprendre ce que représente réellement la transmission biologique dans son histoire personnelle et familiale.
Être prête, ce n’est pas considérer que la génétique « ne compte pas », mais avoir réfléchi à la manière dont la maternité peut se construire autrement : par le lien, la présence, l’engagement et l’histoire partagée.
Le don d'ovocytes en pma ou le don de spermatozoïdes confronte à une expérience corporelle spécifique : porter un enfant issu d’un tiers génétique. Certaines femmes ressentent une inquiétude diffuse, parfois difficile à nommer, autour de cette idée.
La question centrale est la suivante : mon corps est-il vécu comme un simple outil médical, ou puis-je encore l’habiter comme un lieu de vie, de sensations et de transformation ?
Être prête au don suppose souvent de réinvestir son corps autrement, en sortant d’une vision strictement fonctionnelle, afin de permettre une intégration corporelle et émotionnelle du projet.
Le don d'ovocytes interroge inévitablement la question du récit : celui que l’on se raconte à soi-même, celui que l’on partagera avec son entourage, et celui que l’on transmettra un jour à l’enfant.
Être prête ne signifie pas avoir toutes les réponses, mais être en capacité de réfléchir à une histoire cohérente, respectueuse et évolutive. Une histoire qui ne repose ni sur le secret forcé, ni sur une transparence imposée, mais sur une narration ajustée, vivante et incarnée.
Beaucoup de femmes abordent le don avec un sentiment d’échec corporel ou identitaire très présent. Lorsque ce vécu occupe toute la scène psychique, il peut fragiliser l’engagement dans le projet.
Être prête, ce n’est pas ne plus ressentir cette blessure, mais pouvoir la penser autrement : comme la rencontre avec une limite biologique, et non comme une incapacité personnelle.
Un accompagnement thérapeutique peut aider à déplacer ce regard, afin que le projet de don ne soit pas vécu comme une réparation d’un échec, mais comme un choix possible parmi d’autres.
Être prête au don d’ovocytes en pma ou au double don ne relève ni d’un état de sérénité absolue, ni d’une décision figée. C’est un processus, souvent évolutif, qui mérite du temps, de l’écoute et parfois un accompagnement.
Se poser ces questions n’est pas un signe de fragilité. C’est au contraire une preuve d’engagement et de responsabilité émotionnelle face à un projet de maternité profondément transformant.
Odyssée Fertile – Être accompagnée dans la réflexion autour du don
Au sein d’Odyssée Fertile, j’accompagne les femmes qui envisagent ou traversent un parcours de PMA avec don d’ovocytes ou double don, à travers des accompagnements individuels et collectifs centrés sur le travail du deuil, la libération psycho-émotionnelle et l’intégration du projet.
L’objectif n’est pas de dire s’il faut ou non choisir le don, mais d’offrir un espace sécurisant pour réfléchir, ressentir et avancer à son rythme, avec plus de clarté et de justesse intérieure.
Don d'ovocytes et double donParcours PMAPsychologie
Le recours au don d’ovocytes ou au double don marque une étape singulière dans un parcours de PMA. Il ne s’agit pas uniquement d’un changement de protocole médical, mais d’un basculement psychique profond, qui vient toucher l’identité, la filiation, le rapport au corps et le sens même du projet de maternité.
Si ces options ouvrent des perspectives concrètes et souvent salvatrices sur le plan médical, le recours au don d’ovocytes et au double don soulèvent également des enjeux psychologiques spécifiques, parfois complexes, toujours légitimes, et encore trop peu nommés.
Cet article propose une lecture clinique, thérapeutique et éducative de ces enjeux, afin de mieux comprendre ce qui se joue intérieurement lorsque le don devient une option — ou une nécessité.
Le don d’ovocytes intervient le plus souvent à un moment où les autres possibilités ont été explorées. Il est alors vécu comme un ultime recours, porteur d’un immense espoir, mais aussi comme un renoncement à une part fondamentale du projet initial.
Sur le plan psychique, le renoncement à la transmission génétique maternelle ou paternelle constitue un deuil à part entière. Un deuil rarement reconnu comme tel, car socialement invisibilisé par la perspective de la grossesse à venir. Pourtant, ce renoncement vient toucher des dimensions profondes : la continuité biologique, la projection de la filiation, parfois même la lignée familiale.
Cliniquement, ce deuil peut s’accompagner de sentiments ambivalents. Le soulagement d’une solution possible coexiste avec une tristesse, parfois une colère ou une culpabilité à l’idée de « ne pas être capable » de transmettre sa génétique. Certaines femmes expriment aussi la peur de ne pas se sentir pleinement légitimes dans leur maternité.
Reconnaître ce deuil est une étape essentielle. Il ne s’agit pas de choisir entre l’espoir et la perte, mais d’accepter que les deux puissent coexister. Faire le deuil de sa génétique ne signifie pas renoncer à être mère ; cela permet de ne pas entrer dans le projet de don en niant une partie de ce qui a été perdu.
Le recours au don introduit un tiers symbolique dans le projet parental. Même lorsque le don est anonyme, sa présence psychique est bien réelle. Elle vient interroger la représentation de la maternité, de la filiation et de l’histoire que l’on se raconte — et que l’on racontera.
De nombreuses questions émergent alors : quelle histoire vais-je transmettre à mon enfant ? Quelle place occupe ce tiers dans notre récit familial ? Comment penser cette contribution sans qu’elle prenne toute la place, ni qu’elle soit totalement effacée ?
Sur le plan thérapeutique, il est fréquent d’observer des tentatives de rationalisation rapide, destinées à apaiser l’angoisse. Pourtant, ces questions méritent du temps. Le tiers n’est pas seulement une donnée biologique ; il devient un élément du récit symbolique, qu’il est important de pouvoir élaborer.
Dans le cas du double don, ces enjeux sont souvent amplifiés. L’absence de lien génétique avec les deux parents confronte à une redéfinition plus large de la parentalité. Le projet repose alors entièrement sur l’engagement, le désir, le lien et la capacité à accueillir un enfant dans son histoire singulière.
Travailler ces représentations permet de construire un projet plus cohérent intérieurement, dans lequel la maternité ne se définit pas uniquement par la génétique, mais par la relation, la présence et l’inscription symbolique de l’enfant dans une histoire.
Le don d’ovocytes confronte également à une expérience corporelle spécifique : celle d’accueillir dans son corps un embryon issu d’un tiers génétique. Cette réalité peut susciter des réactions émotionnelles intenses, parfois difficiles à formuler.
Certaines femmes décrivent un sentiment d’étrangeté, voire une crainte inconsciente de ne pas reconnaître cet embryon comme pleinement « le leur ». D’autres redoutent une forme de dissociation corporelle, comme si le corps devenait un simple contenant, dissocié de l’identité maternelle.
Ces ressentis ne traduisent pas un manque de désir d’enfant. Ils témoignent d’un processus d’ajustement psychique nécessaire pour intégrer cette nouvelle réalité corporelle. Sur le plan thérapeutique, il est essentiel de redonner une place centrale au corps vécu, ressenti, habité, et non uniquement au corps médicalisé.
L’accompagnement permet de restaurer un lien plus sécurisant avec le corps, de sortir d’une vision instrumentale et de réinscrire la grossesse à venir dans une continuité corporelle et émotionnelle.
Le recours au don confronte enfin à une limite corporelle souvent douloureuse à reconnaître. Il vient activer un sentiment d’échec, d’incapacité, voire d’injustice : « mon corps ne peut pas », « je n’y arrive pas », « je ne suis pas capable ».
Cette confrontation peut ébranler profondément l’estime de soi et l’identité féminine, particulièrement dans des sociétés où la maternité reste étroitement associée à la capacité biologique.
Sur le plan clinique, il est fondamental de différencier la limite biologique de la valeur personnelle. Le corps n’est pas défaillant au sens moral du terme ; il rencontre une limite physiologique, qui n’annule ni le désir, ni la capacité à être mère.
Un travail thérapeutique permet de déplacer le regard : passer d’une lecture en termes d’échec à une reconnaissance de la réalité corporelle, sans effondrement narcissique. Cela ouvre la possibilité d’un projet de maternité plus apaisé, moins chargé de honte ou de culpabilité.
Le don d’ovocytes et le double don ne sont pas de simples alternatives techniques. Ils constituent des expériences psychiques à part entière, qui méritent un espace d’élaboration spécifique.
Prendre le temps de travailler ces enjeux — deuils, représentations, rapport au corps, limites — ne conditionne pas le succès médical. En revanche, cela permet d’entrer dans le projet avec plus de cohérence intérieure, de sécurité émotionnelle et de stabilité.
Parce que devenir mère par le don n’est pas une maternité « différente ». C’est une maternité qui se construit autrement, et qui mérite d’être accompagnée avec la même attention.
Le don d’ovocytes implique des renoncements symboliques importants. Ressentir de la tristesse, de la colère ou de l’ambivalence est fréquent et ne remet pas en cause le désir d’enfant ni la capacité à être mère.
Non. Le lien maternel se construit dans la relation, la grossesse, la présence et l’histoire partagée. La génétique n’est qu’un élément de la filiation, pas son fondement.
Le double don peut intensifier certaines questions identitaires liées à la filiation. Cela ne signifie pas qu’il est plus difficile, mais qu’il nécessite souvent un temps d’élaboration émotionnelle spécifique.
Non. Le deuil est rarement total avant l’entrée dans le parcours. L’essentiel est qu’il soit reconnu et légitimé pour éviter qu’il ne ressurgisse de manière envahissante.
Il n’est pas obligatoire, mais il constitue une ressource précieuse pour traverser les enjeux émotionnels du don avec plus de sécurité et de stabilité intérieure.
Odyssée Fertile – Accompagnement émotionnel autour du don
Au sein d’Odyssée Fertile, j’accompagne les femmes engagées dans un parcours de PMA avec don d’ovocytes ou double don, en France comme à l’étranger, à travers des accompagnements centrés sur la libération psycho-émotionnelle, le travail des deuils invisibles et l’intégration psychique du projet.
L’objectif n’est pas d’accélérer une décision ni d’imposer une acceptation, mais d’offrir un espace sécurisant pour traverser ces enjeux avec plus de clarté, de continuité et de respect de soi.
Un cycle de FIV débute toujours avec l’espoir d’obtenir une grossesse. C’est pourquoi, lorsque le processus n’évolue pas comme prévu, il est fréquent que surgissent des doutes, de l’inquiétude et le besoin de comprendre ce qui s’est passé.
Les échecs de FIV peuvent apparaître à différents moments du traitement : une stimulation ovarienne avec une faible réponse, une fécondation qui ne se produit pas, des embryons qui arrêtent leur développement ou une tentative de transfert qui n’aboutit pas à une grossesse. Chaque situation a ses particularités, mais toutes soulèvent la même question : comprendre ce qui s’est produit et décider comment réorienter la suite du parcours.
Analyser un échec ne signifie pas présumer qu’il existe un problème irréversible, mais plutôt obtenir les informations nécessaires pour ajuster la stratégie clinique avec davantage de précision.
Cet article vous aidera à comprendre quels examens peuvent être utiles après un ou plusieurs échecs de FIV, et quelles informations ils apportent pour planifier la suite du parcours de manière plus informée et personnalisée.
Le processus de fécondation in vitro est complexe et implique de nombreux facteurs. Ainsi, un résultat négatif s’explique rarement par une seule cause. Après un échec, l’objectif est de revoir le cycle avec une vision globale : réponse ovarienne à la stimulation, caractéristiques des ovocytes, développement embryonnaire, état de réceptivité endométriale au moment du transfert et éventuel rôle du facteur masculin dans chacune de ces étapes.
L’objectif n’est pas d’accumuler les examens, mais de sélectionner ceux qui apportent réellement une information utile. Chaque patiente a une histoire clinique différente et l’évaluation doit donc être adaptée à ses besoins.
L’âge maternel est l’un des facteurs qui influencent le plus les résultats en FIV. À partir de 35 ans, la réserve ovarienne diminue progressivement et la probabilité que les ovocytes présentent des anomalies chromosomiques augmente. Ces deux éléments peuvent expliquer l’obtention de peu d’ovocytes, des taux de fécondation faibles ou des embryons qui ne progressent pas dans leur développement.
Après un échec, on réévalue des paramètres comme l’AMH, la FSH ou le compte des follicules antraux, mais on analyse également la réponse à la stimulation du cycle concerné.
Une faible réponse peut justifier des modifications de protocole, des ajustements de doses ou encore des alternatives comme la double stimulation dans un même cycle.
L’objectif est d’identifier si le résultat négatif est lié à un facteur ovocytaire ou s’il est nécessaire d’explorer d’autres éléments du processus reproductif.
Une fois les ovocytes fécondés, l’observation du développement embryonnaire apporte de nombreuses informations. Le nombre d’embryons obtenus, leur rythme de division, leur morphologie ou leur capacité à atteindre le stade de blastocyste sont autant d’éléments permettant d’évaluer leur viabilité.
Lorsque les embryons s’arrêtent aux premiers stades ou n’atteignent pas le stade prévu pour le transfert, il peut être nécessaire d’investiguer l’existence d’une origine chromosomique.
Dans ces cas, le PGT-A (DPI-A) est l’examen permettant d’analyser la dotation chromosomique de l’embryon avant le transfert. Bien qu’il ne garantisse pas le succès, il aide à sélectionner ceux ayant la plus grande probabilité d’implantation. Il est généralement recommandé chez les femmes de plus de 38 ans, en cas d’échecs répétés ou lorsque l’évolution embryonnaire suggère d’éventuelles anomalies génétiques.
Même si le spermogramme est la première étape de l’évaluation du facteur masculin, il ne fournit pas toujours toutes les informations nécessaires. Deux échantillons normaux peuvent pourtant différer en termes de qualité chromosomique ou de capacité à générer des embryons compétents.
En cas de faible fécondation, d’embryons de mauvaise qualité ou d’échecs répétés sans explication claire, un FISH sur spermatozoïdes peut être recommandé. Cette technique analyse la présence d’anomalies chromosomiques dans une partie de la population spermatique.
Cet examen est particulièrement utile lorsqu’on obtient des embryons, mais que leur évolution n’est pas satisfaisante.
Certaines femmes présentent des caractéristiques biologiques susceptibles d’influencer l’implantation ou le développement embryonnaire précoce, sans pour autant présenter de symptômes au quotidien. Les thrombophilies héréditaires ou acquises peuvent affecter la vascularisation de l’endomètre, tandis que certains anticorps auto-immuns, comme les antiphospholipides, peuvent interférer avec l’implantation.
Ces études ne sont pas réalisées systématiquement : leur indication dépend de l’histoire clinique, des antécédents reproductifs et du contexte. Toutefois, en cas d’échecs répétés ou lorsque les autres facteurs ont déjà été évalués, étudier la coagulation et le profil immunologique peut fournir des informations utiles pour adapter le traitement et décider si un soutien supplémentaire est nécessaire lors du prochain cycle.
L’endomètre est le lieu où doit se produire l’implantation ; son état est donc déterminant pour permettre à un embryon de s’implanter et poursuivre son développement. Même lorsque les embryons sont de bonne qualité, si l’environnement endométrial n’est pas optimal, l’implantation peut ne pas avoir lieu.
L’une des altérations les plus étudiées est l’endométrite chronique, une inflammation de bas grade souvent asymptomatique. Une biopsie endométriale avec des marqueurs comme CD138 permet de la détecter. Son traitement est simple et peut améliorer la réceptivité pour les cycles suivants.
Il est également important d’étudier la fenêtre d’implantation, période précise durant laquelle l’endomètre est prêt à recevoir l’embryon. Bien que la majorité des femmes suivent un schéma prévisible, dans certains cas cette fenêtre peut être décalée. Les tests ERA ou WIN évaluent l’expression génétique de l’endomètre afin de déterminer avec plus de précision le jour optimal pour le transfert. Cette information est particulièrement utile dans les échecs répétés, surtout lorsque les embryons transférés étaient de bonne qualité.
Par ailleurs, l’étude du microbiome endométrial a pris de l’importance ces dernières années. Les analyses MatriceLAB, EMMA et ALICE évaluent la présence et la proportion de bactéries dans l’utérus et le col utérin. Un déséquilibre, même asymptomatique, peut affecter l’implantation. L’identifier permet de traiter les infections subcliniques et d’optimiser l’environnement avant un nouveau transfert.
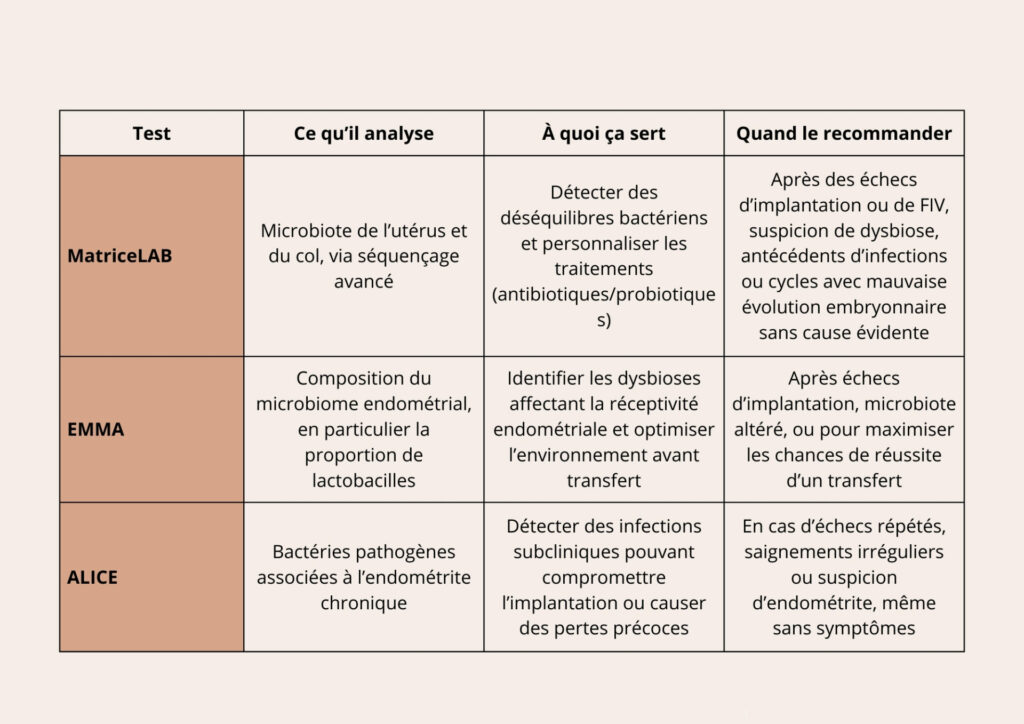
Un déséquilibre, même asymptomatique, peut affecter l’implantation. L’identifier permet de traiter les infections subcliniques et d’optimiser l’environnement avant un nouvel essai.
Après un ou plusieurs échecs de FIV, l’étape suivante consiste à intégrer toutes les informations obtenues : réponse ovarienne, évaluation embryologique, analyses spécifiques, qualité du sperme. Cette vision globale permet de concevoir un plan personnalisé, centré sur ce qui est réellement pertinent pour la patiente.
Un bilan complet fournit une feuille de route plus précise, aide à prendre des décisions éclairées et permet d’avancer avec des attentes réalistes.
Il est également essentiel de reconnaître l’impact émotionnel des échecs de FIV. Bénéficier d’un soutien psychologique spécialisé et d’un accompagnement de proximité aide à traverser la frustration et à alléger la charge émotionnelle pour aborder les étapes suivantes avec plus de force.
Un échec de FIV n’est pas une fin, mais une opportunité pour approfondir le processus reproductif et ajuster la stratégie avec davantage de connaissances. Avec une évaluation structurée, une approche personnalisée et une équipe spécialisée, il est possible de réorienter le traitement et d’avancer vers un nouvel essai avec plus de clarté et de confiance.
Les symptômes après transfert embryonnaire sont la première chose que l’on scrute durant les 14 jours d’attente. Chaque tiraillement, chaque perte, chaque sensation devient un message que l’on tente d’interpréter. Tu passes ton temps à écouter ton corps, à espérer qu’il t’envoie un signe positif… ou à craindre le pire.
Cet article a pour but de t’aider à comprendre ce qui se passe en toi, démêler ce qui est normal, ce qui mérite vigilance, et te donner des outils pour traverser cette période sans y laisser toutes tes plumes.
L’objectif des médecins est de trouver la fenêtre d’implantation la plus optimale pour transférer ton embryon. L’embryon est replacé au moment qui correspond le mieux à son stade de développement afin d’obtenir une parfaite synchronisation entre ton endomètre, tes hormones et l’embryon.
💡 À retenir : que tu aies un J3 ou un J5, ton corps a été préparé (par stimulation et par progestérone ou même de façon naturelle) pour accueillir cet embryon au moment le plus propice. Ce qui compte, c’est l’harmonie entre embryon et endomètre, pas le jour exact du transfert.
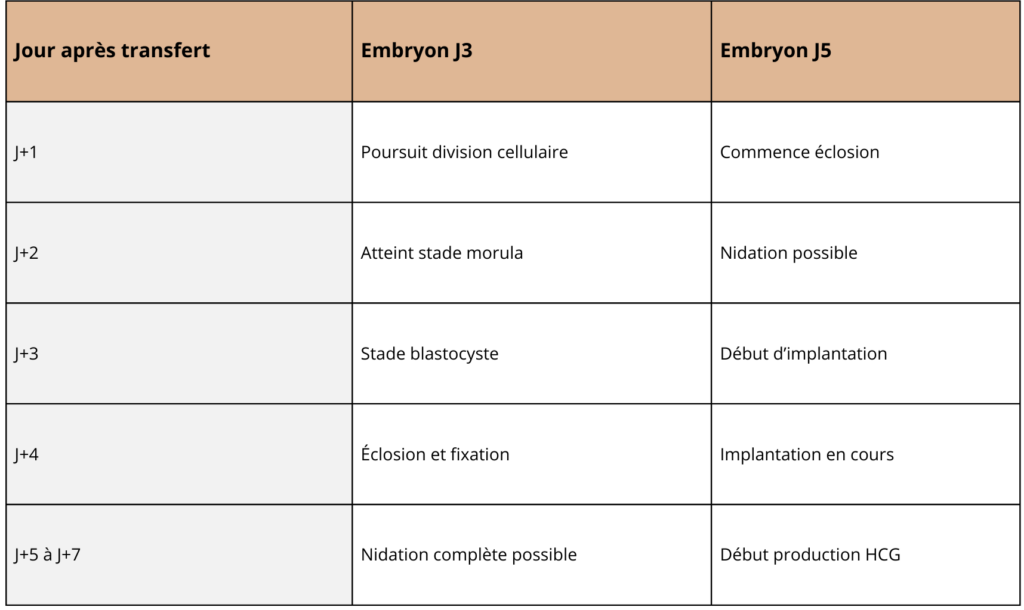
Un blastocyste est un embryon âgé de 5 à 6 jours, qui contient déjà plusieurs dizaines de cellules organisées :
C’est le stade juste avant l’implantation.
Pendant que tu attends, ton embryon, lui, travaille dur.
Voici ce qui se passe dans ton corps durant ces jours si précieux :
💙 Visualise-le comme un petit voyageur : il s’installe, déballe ses affaires et se connecte à ton univers.
Certaines femmes ressentent :
Mais voici ce que l’on oublie souvent de dire :
Ne rien ressentir est tout aussi normal.
L’absence de symptômes n’est pas un signe d’échec. Beaucoup de grossesses démarrent dans un silence total.
La progestérone, prescrite après un transfert, prépare ton endomètre mais peut aussi provoquer :
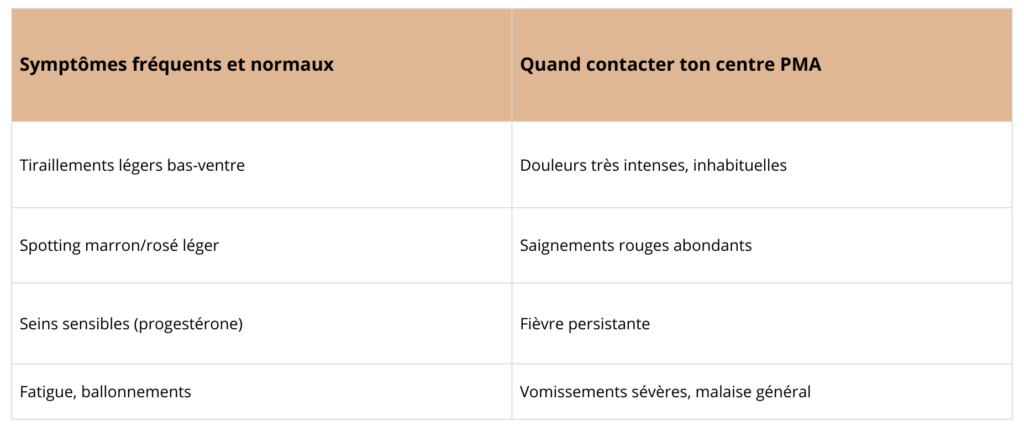
Ces symptômes après transfert embryonnaire sont fréquents et peuvent imiter ceux d’un début de grossesse, ce qui peut rendre cette attente psychologiquement difficile.
La vérité ? Tu ne peux pas vraiment.
Les symptômes de nidation, les effets de la progestérone et même les signes prémenstruels se ressemblent énormément. La seule réponse fiable reste la prise de sang (bêta-HCG), à la date donnée par ton centre.
Une fois implanté, l’embryon commence à produire de l’HCG, l’hormone détectée lors de la prise de sang. Cette hormone aide à maintenir la production de progestérone et à stabiliser l’endomètre pour soutenir la grossesse.
Si l’embryon ne parvient pas à s’accrocher, il est naturellement évacué, souvent sans même provoquer de règles différentes d’un cycle habituel. Cela ne veut pas dire que ton corps a “échoué” : il peut simplement s’agir d’un problème génétique de l’embryon ou d’un facteur aléatoire n’ayant pas permis la nidation.
Dans ces cas, contacte ton centre ou rend toi directement aux urgences.
Un léger spotting ou des tiraillements modérés ne sont pas alarmants. La cavité utérine peut évacuer du vieux sang.
Cette attente est une véritable épreuve émotionnelle.
Quelques pistes :
💙 Chaque jour de patience est déjà une victoire.
En conclusion
Ces 14 jours d’attente sont une traversée physique et émotionnelle.
Tu peux te sentir épuisée, en colère, ou complètement vide – et tout cela est normal.
💌 Si cette attente est trop lourde, sache que tu n’es pas seule. Dans la communauté Odyssée Fertile, nous vivons ces jours ensemble, avec bienveillance et sans jugement.
